心血管疾病与2型糖尿病关系密切,两者通常合并存在。由于该类患者具有更高的心血管事件风险且更易合并慢性肾脏病,其降糖治疗面临更大挑战,因此在合理控糖的同时更应关注安全性问题。目前大量临床证据显示,无论在控糖效果、心血管安全性还是肾脏安全性方面,瑞格列奈均表现出独特优势,为心血管疾病患者的降糖治疗提供了安全可靠的选择。
编者按
越来越多的基础和临床证据表明,心血管疾病(CVD)和糖尿病之间存在着重要的生物学关系。为此,2013年欧洲心脏病学会(ESC)与欧洲糖尿病研究学会(EASD)联合更新发布了《糖尿病、糖尿病前期与心血管疾病指南》,以帮助和指导心血管医生对CVD合并糖尿病患者的临床管理[1]。该指南明确指出,心血管疾病进程一直贯穿于糖尿病发生发展过程之中:早期糖代谢障碍以胰岛素敏感性下降为主,而血管风险的聚集与胰岛素抵抗相关,因此大血管病变甚至早在2型糖尿病诊断之前(糖尿病前期阶段)就已发生;而微血管病变与高血糖之间也存在一定的关系,但其风险在有明显高血糖阶段才显著(图1)。
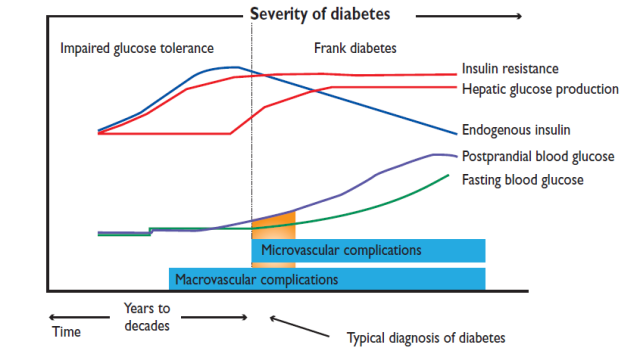
图1. 血糖连续变化与心血管疾病
糖尿病患者一半以上的死亡都与CVD相关[1],且两者共病的情况发生率高。中国心脏调查数据显示,80%冠心病住院患者合并糖代谢异常,其中糖尿病占52.9%,糖尿病前期占26.4%[2]。3B研究发现,我国2型糖尿病患者中高达60%合并高血压[3]。一项纳入37项前瞻性队列研究的荟萃分析显示,糖尿病患者冠心病死亡率明显高于无糖尿病者(5.4% vs. 1.6%)[4]。因此,心血管和糖尿病领域医师应高度重视并共同管理这些疾病。
1.有效控制血糖:可降低糖尿病患者心血管疾病风险
血糖控制情况影响CVD患者预后。随机对照试验证实,严格的血糖控制能降低糖尿病微血管并发症风险,也可能减少多年之后CVD发生风险(图2)。而且,严格的血糖控制,联合有效的降压和调脂治疗,能进一步降低心血管事件发生率[1]。对退伍军人糖尿病事件研究(VADT)、控制糖尿病患者心血管危险行动(ACCORD)、糖尿病治疗和血管保护行动(ADVANCE)研究和英国前瞻性糖尿病研究(UKPDS)的心血管终点事件进行荟萃分析,发现HbA1c每下降1%,非致命性心梗相对风险降低15%,在脑卒中或全因死亡方面既无获益也不增加风险(图3)[7]。临床医生应在整体考虑患者年龄、2型糖尿病病程和CVD既往史的基础上,为患者设定个体化降糖目标,以使降糖获益最大化。
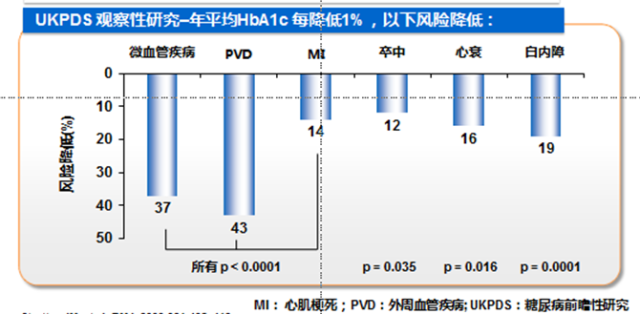
图2. UKPDS延长期随访研究:早期强化降糖减少心血管事件风险
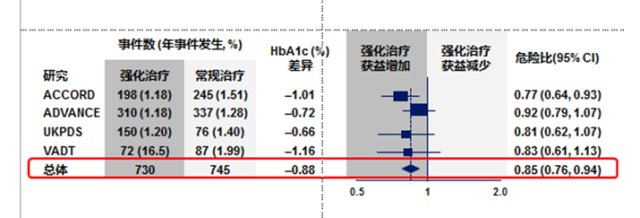
图3. 荟萃分析:有效降糖减少2型糖尿病患者心梗发生率
2.关注低血糖和心脏安全性:CVD患者控糖目标宜个体化
对糖尿病合并心血管疾病的患者降糖治疗需兼顾疗效和安全性。合并CVD的糖尿病患者,一旦发生低血糖可诱发心肌梗死及卒中等,因而对于这类人群应尽量在避免低血糖的情况下使血糖控制达标。2014年我国《心血管疾病合并糖尿病口服降糖药物应用专家共识》[8]建议,应结合患者年龄、糖尿病病程以及CVD病史等,将血糖控制目标个体化。一般情况下,血糖控制目标为HbA1c<7.0%,空腹血糖<7.0mmol/L,餐后2小时血糖<10mmol/L;糖尿病病史较短、预期寿命较长、无并发症的患者可考虑将HbA1c控制至<6.5%;有严重低血糖病史、或预期寿命较短、或有显著大/微血管并发症的患者,可放宽血糖目标值至HbA1c<7.5%~8.0%;慢性疾病终末期患者的HbA1c可放宽至<8.5%。
3.关注肾脏安全性:慢性肾脏病成为CVD患者降糖挑战
心血管疾病和糖尿病患者常合并慢性肾脏病(CKD)。高血压和糖尿病同为CKD的两大最常见危险因素,我国调查数据显示,高血压人群CKD发生率约为非高血压人群的3倍[9],2型糖尿病患者CKD患病率高达64%[10]。肾功能不全会导致大多数口服降糖药的药代动力学发生改变,容易出现药物蓄积,显著增加低血糖风险,而低血糖反过来又会对心脏、肾脏造成严重危害。因此,CKD患者应基于药物的药代动力学特征和患者肾功能水平综合判断,选择合适的降糖药物,确保在有效降糖的同时不增加低血糖风险。
1. 瑞格列奈全面控糖,尤其是餐后血糖
我国2型糖尿病患者血糖谱特点是以餐后血糖升高为主,而餐后血糖过高对机体危害极大。2014年国际糖尿病联盟(IDF)餐后血糖管理指南[11]指出,餐后和负荷后高血糖与糖尿病患者的大血管疾病、颈动脉内膜中膜厚度(IMT)增加、心肌血容量和心肌血流减少、氧化应激、炎症及内皮功能障碍等因素独立相关。欧洲糖尿病诊断标准的协作分析(DECODE研究)发现,餐后高血糖较空腹血糖更能预测全因死亡和CVD死亡风险[12]。餐后血糖升高与早相胰岛素分泌缺陷密切相关,非磺脲类促泌剂瑞格列奈模拟生理性早相胰岛素分泌,全面控制血糖,尤其是餐后血糖。Johansen等发表的一篇综述表明,瑞格列奈可使餐后血糖降低3.7~7.2 mmol/L,空腹血糖降低1.8~3.9 mmol/L[13]。Sheehan等发表的综述指出,瑞格列奈可使HbA1c 降低1.5%~2.0%[14](图4)。
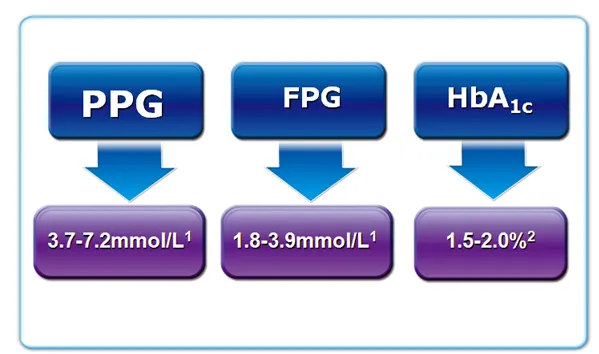
图4. 瑞格列奈全面控糖,尤其是餐后血糖
2. 瑞格列奈具有额外的心血管获益
除降糖外,瑞格列奈还可给患者带来额外心血管获益。Manzella等研究发现,瑞格列奈可提高2型糖尿病患者肱动脉舒张功能并增加血流量,提示其具有血管内皮保护功能[15]。Esposito等研究表明,瑞格列奈可有效逆转2型糖尿病患者颈动脉IMT,延缓动脉粥样硬化的发生发展,而格列本脲无此作用[16]。一项丹麦研究对100,206例受试者进行长达9年的随访,评估各种口服降糖药单药治疗的心血管死亡风险,结果显示,瑞格列奈与二甲双胍一样具有很好的心血管安全性[17]。
3. 瑞格列奈肾脏安全性高,CKD全程适用
在肾功能减退的情况下,绝大多数口服降糖药的药代动力学会发生改变,随着CKD分期的增加,降糖药选择更加受限。而瑞格列奈主要由肝脏代谢和排泄,经肾脏代谢比例仅不足8%,且代谢产物无降糖活性,这就保证了其血药浓度基本不受肾功能影响。Marbury等研究证实,瑞格列奈在不同程度CKD患者体内均无蓄积[18]。Hasslacher等研究显示,在瑞格列奈替换原有降糖治疗后,不同程度肾功能不全亚组低血糖发生率均低于2%,且低血糖发生率与肾功能损害程度无关[19]。
鉴于瑞格列奈独特药代动力学特征带来的高度肾脏安全性,2007年美国肾脏协会指南、2012年瑞士内分泌及糖尿病学会指南、2013年加拿大糖尿病学会指南以及2013年中国《2型糖尿病合并慢性肾脏病口服降糖药应用原则专家共识》(图5)均一致推荐,对不同阶段肾功能不全(CKD 1~5期)患者,瑞格列奈可全程安全使用,且均无需调整剂量[20-23]。
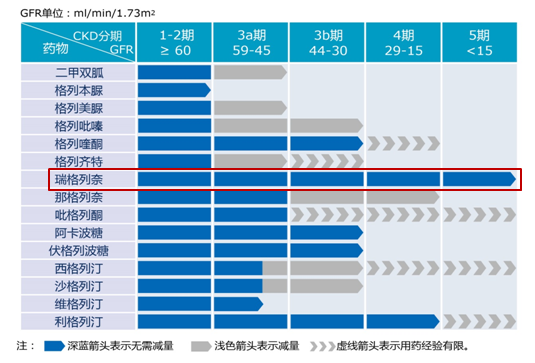
图5. 瑞格列奈可在CKD全程使用且不需调整剂量
临床上,心血管医师通常要面对CVD合并2型糖尿病患者的血糖管理问题,原则上应兼顾心血管获益与用药安全。对于此类患者的降糖治疗,瑞格列奈具有多重优势:提供全面可靠的控糖效果,尤其是降低餐后高血糖对CVD预后的不良影响;具有降糖外的额外心血管获益;独特药代动力学确保其肾脏安全性,可用于CKD全程且无需调整剂量。
参考文献:
1.European Heart Journal.2013; 34: 3035–3087
2.EurHeartJ. 2006; 27: 2573-2579.
3.JiL,et al. Am J Med.2013 Oct;126(10):925.e11-22.
4.BMJ 2006;332:73–78.
5.Rury R.H. et al. N Engl J Med 2008; 359:1577-89
6.Stratton IM, et al. BMJ. 2000;321(7258):405-412.
7.Diabetes Care. 2010; 33(Suppl 1): S11-S61.
8.中华内科杂志. 2014; 53(10): 833-838.
9.邹和群.中华肾脏病杂志.2005;21(10):575-576.
10.Lu B, et al. J Diabetes & its Complications. 2008. 96-103.
11.Diabetes Res ClinPract. 2014 Feb;103(2):256-68.
12.Diabetes Care 2010;33:2211–2216.
13.Johansen OE, et al. Am J Cardiovasc Drug. 2007;7(5):319-335.
14.Sheehan MT, et al. Clinical Medicine & Research. 2003;1(3):189-200.
15.Manzella D. et al. Diabetes Care 2005; 28(2): 366-371
16.Esposito K, etal.Circulation. 2004; 110: 214-219
17.Schramm KT, etal.Differences in risk of cardiovascular death according to type of oral glucose-lowering therapy in patients with diabetes: nationwide study. Diabetes Suppl.
18.Marbury TC, et al. ClinPharmacolTher. 2000;67(1):7-15
19.Hasslacher C, et al. Diabetes Care 2003;26(3):886-891
20.American Journal of Kidney Diseases. 2007;49(2,sup2):S12-154.
21.Zanchi A, et al. Swiss Med Wkly. 2012 epub
22.Canadian J Diabetes.2013,37(sup 1):s1-196
23.中国糖尿病杂志.2013;21(10): 865-870



 京公网安备 11010502033353号
京公网安备 11010502033353号